Внутривенный метод обеспечивает быструю и адресную доставку лечебных средств в организм больного. Его (редко – внутриартериальный) применяют, если препараты слабо всасываются кишечником, заметно раздражают его слизистую, быстро распадаются при прохождении через ЖКТ.
Растянутое во времени введение препаратов путем инфузии гарантирует их стабильную концентрацию в крови. Этим обусловлен немедленный эффект при этом введенное лекарство, полностью достигает нужных тканей и рецепторов.
При внутривенном введении обеспечивается точное дозирование препарата, делается возможно й доставка больших объемов лечебных составов, в том числе и раздражающих слизистую. Требованием к таким препаратам является их полная растворимость в воде и отсутствие повреждающего действия на . Однако риск побочных эффектов при внутривенном введении лекарств больше, чем при других методах. Этот метод непригоден для масляных, либо слабо растворимых в воде препаратов.
Зачем вводят препараты внутривенно
Внутривенный способ применим далеко не ко всем , и применяется, в основном,лишь при стационарном лечении.
При сесписе и инфекционном эндокардите лучше вводить лекарство в вену.
Кроме того выбор места введения препарата может зависеть от конституции тела человека. Медсестры даже подразделяют пациентов на «мышц нет» и «вен нет». Кроме того выбор места введения препарата может зависеть от искусности и профессионализма персонала, поскольку введение препарата в вену, это более высокий «пилотаж», нежели подкожные или внутримышечные инъекции.
Особая разновидность внутривенных инъекций, это обеспечение больного питательными веществами, когда питание через желудок невозможно. В этом случае существует ряд сложностей. Должна быть рассчитана схема парэнтерального питания больного на основе огромного количества данных, которые еще необходимо определить.
Внутривенные препараты и методы введения
Необходимо знать его вес, объем выделяемой в сутки жидкости, данные электролитного состава и общего анализа крови, данные анализа мочи. В организм больного быть доставлены все необходимые электролиты (калий, магний, натрий, хлор и вода). Для этого применяется раствор Рингера-Локка, трисоль, квартосоль и подобные им. Еще физиологический раствор. Наличие коротких углеводовобеспечит глюкоза. Концентрация белковподдерживается белковымилиофизатами, либо препаратами аминокислот. Жиры обеспечиваются эмульгатами жирных кислот. Если нет возможности контролировать данные ионного баланса крови, ограничиваютсятолько физраствором, либо раствором Рингера.
Лекция № 15. 06.04.2013 год.
ТЕМА: Пути введения лекарственных средств в организм.
Набор в шприц лекарственного раствора из ампулы и флакона.
План:
Пути введения ЛС в организм человека. Достоинства и недостатки.
Набор в шприц лекарственного раствора из ампулы и флакона. Алгоритмы.
1. Энтеральный путь – введение препарата внутрь через:
- рот (per os), или перорально;
- под язык (sub lingua), или сублингвально;
- в прямую кишку (per rectum), или ректально.
Прием препарата через рот (per os).
Достоинства: удобство применения; не требует стерильных условий, отсутствие осложнений, присущих парентеральному введению.
Недостатки: медленное развитие терапевтического действия, наличие индивидуальных различий в скорости и полноте всасывания, влияние пищи и других препаратов на всасывание, разрушение в просвете желудка и кишечника или при прохождении через печень, неблагоприятное действие на слизистую желудка и кишечника.
Принимают лекарственные вещества внутрь в форме растворов, порошков, таблеток, капсул и пилюль.
Применение под язык (сублингвально) (sub lingua).
Лекарство попадает в большой круг кровообращения, минуя желудочно-кишечный тракт и печень, начиная действовать через короткое время, всасываясь через слизистую оболочку рта.
Недостаток: небольшой перечень ЛС.
Введение в прямую кишку (ректально).
Достоинства: создается более высокая концентрация лекарственных веществ, чем при пероральном введении.
Вводят свечи (суппозитории) и жидкости с помощью клизм.
Недостатки: неудобства применения, психологические затруднения.
Перед введением ЛС в прямую кишку следует сделать очистительную клизму!
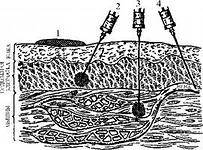
2. Парентеральный путь – это различные виды инъекций. 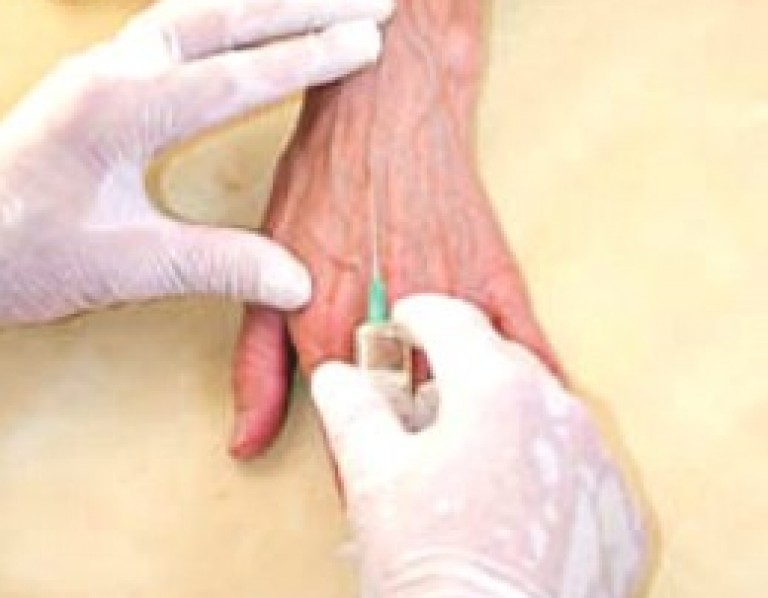

Внутривенное введение (в/в). Вводят лекарственные средства в форме водных растворов.
Достоинства: быстрое поступление в кровь, при возникновении побочного эффекта есть возможность быстро прекратить действие; возможность применения веществ, разрушающихся, невсасывающихся из ЖКТ.
Недостатки: при длительном внутривенном способе введения по ходу вены могут возникнуть боль и сосудистый тромбоз.
Внутримышечное введение (в/м). Вводят водные, масляные растворы и суспензии лекарственных веществ. Лечебный эффект наступает в течение 10–30 мин. Объем вводимого вещества не должен превышать 10 мл.
Недостатки: возможность формирования местной болезненности, гематом, инфильтратов, абсцессов, опасность случайного попадания иглы в кровеносный сосуд.
Подкожное введение (п/к). Вводят водные и масляные растворы.
Нельзя вводить подкожно и внутримышечно растворы раздражающих веществ, которые могут вызвать некроз ткани.
3. Ингаляционный путь введения. 
 Вводят газы (летучие анестетики), аэрозоли. Преимущества: 1. действие непосредственно в место патологического процесса в дыхательные пути; 2. вдыханием аэрозоля достигается высокая концентрация ЛС в бронхах минуя печень.
Вводят газы (летучие анестетики), аэрозоли. Преимущества: 1. действие непосредственно в место патологического процесса в дыхательные пути; 2. вдыханием аэрозоля достигается высокая концентрация ЛС в бронхах минуя печень.
В статье приведен обзор практически всех современных лекарств, которые рекомендуются для применения, если у пациента гипертонический криз.
Внимание! В этой статье описаны только лекарства, которые применяются при гипертоническом кризе, т. е. в экстренных ситуациях. Для «систематического» лечения гипертонии - лекарства совсем другие , о них рассказывается в других статьях. На нашем сайте вы найдете самую подробную информацию о лекарствах от гипертонии. Все материалы написаны простым, понятным языком. Эти знания помогут вам эффективно сотрудничать с врачом, который будет подбирать для вас таблетки.
Фармацевтический рынок непрерывно пополняется новыми лекарственными средствами, в том числе, и такими, которые предназначены для оказания помощи при гипертоническом кризе. В наш обзор включены не только лекарственные новинки, но и препараты, которые в развитых странах уже выходят из употребления, потому что их все еще широко применяют наши врачи: триметафан камзилат (арфонад), клонидин (клофелин), пентамин, дибазол.

Читайте о лечении заболеваний, сопутствующих гипертонии:
При осложненном гипертоническом кризе любая задержка в лечении может вызвать необратимые последствия. Больного госпитализируют в палату интенсивной терапии и немедленно приступают к внутривенному введению одного из препаратов, указанных в таблице.
Лекарства для внутривенного введения при осложненных гипертонических кризах
| Название препарата | Способ введения, дозы | Начало действия | Длительность действия | Примечания |
|---|---|---|---|---|
| Лекарства, расслабляющие кровеносные сосуды | ||||
| Натрия нитропруссид | Внутривенно, капельно 0,25-10 мкг/кг/мин (50-100 мл в 250-500 мл 5% глюкозы) | Сразу | 1-3 мин | Пригоден для немедленного снижения давления при гипертонических кризах любого типа. Вводить только с помощью специального дозатора при непрерывном контроле уровня артериального давления |
| Нитроглицерин | Внутривенно, капельно, 50-200 мкг/мин | 2-5 мин | 5-10 мин | Нитроглицерин особенно эффективен при острой сердечной недостаточности, инфаркте миокарда |
| Никардипин | Внутривенно, капельно, 5-15 мг/час | 5-10 мин | От 15 мин до 12 часов, при длительном введении | Эффективен при большинстве гипертонических кризов. Не подходит больным с сердечной недостаточностью. Пациентам с ишемической болезнью сердца - осторожно. |
| Верапамил | Внутривенно 5-10 мг, можно продолжить внутривенно капельно, 3-25 мг/час | 1-5 мин | 30-60 мин | Противопоказан больным с сердечной недостаточностью и тем, кто принимает бета-блокаторы |
| Гидралазин | Внутривенно, болюсно (струйно), 10-20 мг на 20 мл изотонического р-ра, либо внутривенно капельно 0,5 мг/мин, или внутримышечно 10-50 мг | 10-20 мин | 2-6 ч | Преимущественно при эклампсии. Можно повторить введение через 2-6 часов. |
| Эналаприлат | Внутривенно, 1,25-5 мг | 15-30 мин | 6-12 ч | Эффективен при острой недостаточности левого желудочка сердца |
| Нимодипин | Внутривенно, капельно, 15 мг/кг в 1 час, далее 30 мг/кг в 1 час | 10-20 мин | 2-4 ч | При субарахноидальных кровоизлияниях |
| Фенолдопам | Внутривенно, капельно, 0,1-0,3 мкг/кг/мин | 1-5 мин | 30 мин | Эффективен при большинстве гипертонических кризов |
| Блокаторы адренорецепторов | ||||
| Лабеталол | Внутривенно, болюсно (струйно), 20-80 мг со скоростью 2 мг/мин или внуривенное введение 50-300 мг | 5-10 мин | 4-8 ч | Эффективен при большинстве гипертонических кризов. Противопоказан больным с сердечной недостаточностью. |
| Пропранолол | Внутривенно капельно 2-5 мг со скоростью 0,1 мг/мин | 10-20 мин | 2-4 ч | Преимущественно при расслаивающей аневризме аорты и коронарном синдроме |
| Эсмолол | Внутривенно капельно 250-500 мкг/кг/мин в течение 1 мин, затем 50-100 мкг/кг за 4 мин | 1-2 мин | 10-20 мин | Является препаратом выбора при расслаивающей аневризме аорты и послеоперационном гипертоническом кризе |
| Триметафан камзилат | Внутривенно капельно, 1-4 мг/мин (1 мл 0,05-0,1% р-ра в 250 мл 5% р-ра глюкозы или изотонического раствора натрия хлорида) | Сразу | 1-3 мин | При кризах с отеком легких или мозга, расслаивающей аневризме аорты |
| Клонидин (клофелин) | Внутривенно 0,5-1,0 мл или внутримышечно 0,5-2,0 мл 0,01% раствора | 5-15 мин | 2-6 ч | Нежелательно при мозговом инсульте |
| Азаметоний бромид | Внутривенно 0,2-0,75 мл (дозу повышать постепенно до достижения эффекта) или внутримышечно 0,3-1 мл 5% раствора | 5-15 мин | 2-4 ч | Противопоказан больным пожилого возраста. Вызывает ортостатическую гипотензию. |
| Фентоламин | Внутривенно или внутримышечно, 5-15 мг (1-3 мл 0,5% раствора) | 1-2 мин | 3-10 мин | Преимущественно при феохромоцитоме, синдроме отмены клофелина |
| Другие препараты | ||||
| Фуросемид | Внутривенно, болюсно (струйно), 40-200 мг | 5-30 мин | 6-8 ч | Преимущественно при гипертоническом кризе с острой сердечной или почечной недостаточностью |
| Магния сульфат | Внутривенно, болюсно (струйно), 5-20 мл 25% раствора | 30-40 мин | 3-4 ч | При судорогах, эклампсии беременных |
Если невозможно немедленно осуществить внутривенную введение лекарств, следует использовать прием под язык быстродействующих средств, понижающих давление: нитратов, каптоприла, нифедипина, блокаторов адренорецепторов и/или внутримышечную инъекцию клонидина, фентоламина или дибазола.
Преимущество следует отдавать препаратам кратковременного действия (натрия нитропруссид, нитроглицерин, триметафан камзилат), поскольку они дают управляемый эффект понижения кровяного давления. Препараты продолжительного действия опасны возможным развитием неуправляемой гипотензии. Резкое снижение артериального давления повышает риск осложнений: уменьшение мозгового кровообращения (вплоть до развития комы), дефицита кровоснабжения для сердца (приступы стенокардии, аритмия, иногда инфаркт миокарда). Особенно велик риск осложнений при внезапном снижении кровяного давления у больных преклонного возраста с выраженным атеросклерозом сосудов головного мозга.
На первом этапе лечения целью является частичное снижение давления до безопасного уровня - не обязательно до нормального. Чаще всего кровяное давление снижают на 20-25 %.
 |
 |
 |
Проверенно эффективные и оптимальные по цене добавки для нормализации давления:
Подробно о методике читайте в статье « «. Как заказать добавки от гипертонии из США - . Приведите свое давление в норму без вредных побочных эффектов, которые вызывают «химические» таблетки. Улучшите работу сердца. Станьте спокойнее, избавьтесь от тревожности, ночью спите, как ребенок. Магний с витамином В6 творит чудеса при гипертонии. У вас будет прекрасное здоровье, на зависть сверстникам.
Лекарства для лечения неосложненного гипертонического криза
В случае неосложненного гипертонического криза, как правило, нет необходимости во внутривенном введении препаратов. Назначают перорально (через рот) препараты, снижающие давление, с быстрым действием или внутримышечные инъекции.
Клофелин (клонидин)
Эффективно применение клофелина (клонидина), который не вызывает тахикардии, не увеличивает сердечный выброс, поэтому его можно рекомендовать при стенокардии. Кроме того, этот препарат может быть назначен больным с почечной недостаточностью. Эффект от применения клофелина наступает через 5-15 минут после внутривенного введения и через 30-60 мин после приема через рот. В случае необходимости прием лекарства повторяют каждый час до получения эффекта.
Основные побочные явления при этом обусловлены выраженным седативным (успокаивающим) действием, из-за чего препарат противопоказан больным с проявлениями гипертонического криза со стороны центральной нервной системы: седативный эффект может ослаблять проявление симптомов и затруднять объективную оценку серьезности состояния пациента. Клонидин (клофелин) не следует рекомендовать больным с нарушением сердечной проводимости, особенно тем, кто получает сердечные гликозиды.
Нифедипин
Используют также нифедипин, обладающий свойством расслаблять сосуды, увеличивать сердечный выброс и почечный кровоток. Снижение артериального давления наблюдается уже через 15-30 мин после его приема, эффект сохраняется в течение 4-6 часов. Капсулу нифедипина следует разжевать и содержимое проглотить. Обычно достаточно 5-10 мг нифедипина. При отсутствии эффекта через 30-60 мин прием повторяют.
Нифедипин у некоторых больных может вызвать интенсивную головную боль, а также неконтролируемую артериальную гипотензию (особенно в сочетании с магния сульфатом), поэтому его применение следует ограничить случаями, когда больные хорошо реагировали на этот препарат ранее, во время планового лечения.
Следует отметить, что Объединенный национальный комитет США по высокому артериальному давлению считает нецелесообразным применение нифедипина во время гипертонического криза. Дело в том, что скорость и степень снижения кровяного давления при приеме препарата под язык трудно контролировать, чтобы избежать опасности развития мозговой или коронарной ишемии.
Каптоприл
Ингибитор АПФ каптоприл понижает артериальное давление уже через 30-40 мин после приема благодаря быстрму всасыванию в желудке. Если использовать каптоприл, то после снижения артериального давления мозговой кровоток не ухудшается. Изредка это лекарство вызывает чрезмерное снижение кровяного давления, особенно у больных с почечной недостаточностью или пониженным объемом циркулирующей крови.
Положительный терапевтический эффект наблюдается также при внутримышечных инъекциях клонидина (клофелина) или дибазола. В случае повышенного потоотделения, чувства тревоги, страха - показаны успокоительные препараты, в частности, бензодиазепиновые производные, которые можно назначать внутрь или в виде внутримышечных инъекций, а также дроперидол. Эффективны комбинации из 2-х или 3-х препаратов (например, нифедипин + метопролол или нифедипин + каптоприл).
Лекарства для неотложного лечения гипертонических кризов - обзор
Условно можно выделить две группы препаратов для лечения гипертонических кризов с помощью внутривенных иньекций: первая - универсальные препараты, пригодные для купирования большинства кризов, вторая - специфические средства, имеющие особые показания.
К первой группе относятся натрия нитропруссид, гидралазин, триметафан камзилат, азаметоний бромид, лабеталол, эналаприлат, никардипин. Ко второй - нитроглицерин, эсмолол, фентоламин.
Натрия нитропруссид
Натрия нитропруссид оказывает быстрое и легко управляемое действие по снижению артериального давления, которое проявляется сразу после начала его введения и заканчивается через несколько минут после прекращения введения. Очевидно, что использование препарата должно производиться под тщательным контролем артериального давления. Натрия нитропруссид эффективен при всех формах гипертонических кризов, особенно при острой гипертонической энцефалопатии, послеоперационном кровотечении или острой недостаточности левого желудочка сердца. Противопоказан при эклампсии из-за опасности отравления плода цианидами.
Натрия нитропруссид имеет в составе своей молекулы группу NO (эндотелийзависимый релаксирующий фактор), которая, отщепляясь в организме, вызывает расширение артерий и вен. Это приводит к расслаблению сосудов, уменьшению притока крови к сердцу и снижению ударного объема. Частота сердечных сокращений увеличивается. Вследствие значительного расслабления сосудов происходит перераспределение кровотока с уменьшением его в ишемизированных зонах (синдром обкрадывания). В связи с этим, нитропруссид натрия может ухудшать коронарный кровоток у пациентов с ишемической болезнью сердца.
Вследствие расширения крупных мозговых артерий натрия нитропруссид увеличивает церебральный кровоток и может повышать внутричерепное давление. Однако снижение системного артериального давлениянивелирует этот эффект, благодаря чему большинство больных с энцефалопатией переносят препарат хорошо.
Натрия нитропруссид разрушается сульфгидрильными группами эритроцитов до цианида, а затем - в печени - до тиоцианата. Высокие концентрации последнего, если они удерживаются в крови в течение нескольких дней, оказывают токсическое действие в виде тошноты, слабости, потливости, дезориентации, токсического психоза. Риск отравления тиоцианатом повышается при длительном применении препарата (более 24 ч) и в высоких дозах (более 10 мкг/кг в 1 мин). В случае интоксикации, в качестве антидотов используют натрия нитрат (4-6 мг) и натрия тиосульфат (50 мл 25 % раствора).
Нитроглицерин
Нитроглицерин вводят внутривенно больным с ишемией миокарда независимо от наличия или отсутствия гипертонии. Это препарат выбора при гипертонических криза, которые сопровождаются стенокардией, инфарктом миокарда или острой левожелудочковой недостаточностью, а также после операции аорто-коронарного шунтирования. Нитроглицерин имеет те же преимущества при купировании гипертензивного криза, что и натрия нитропруссид: быстрое начало и быстрое прекращение действия, возможность постепенного повышения дозы до получения желаемого эффекта по снижению кровяного давления.
Как и натрия нитропруссид, нитроглицерин вызывает расслабление сосудов путем образования NO. Однако, в отличие от натрия нитропруссида, нитроглицерин - непрямой донор NO. Последний образуется из нитроглицерина в организме через ряд ферментативных реакций.
Основной терапевтический эффект нитроглицерина – расслабление сосудов. При этом вначале расширяются крупные артерии, затем артерии среднего калибра и при дальнейшем повышении дозы - артериолы.
Расслабление крупных вен способствует уменьшению венозного притока, ударного объема и появлению рефлекторной тахикардии. У больных с сердечной недостаточностью, напротив, введение нитроглицерина способствует увеличению ударного объема благодаря нормализации отношения давление/объем в полостях сердца.
В отличие от натрия нитропруссида, нитроглицерин не вызывает синдрома обкрадывания: не происходит усиления кровоснабжения не ишемизированных участков сердечной мышцы в ущерб ишемизированным.
В более высоких дозах нитроглицерин расширяет мелкие артерии, способствует уменьшению системного артериального давления. Системный ответ зависит от дозы препарата и индивидуальной чувствительности к нему.
Диазоксид
Диазоксид расширяет резистивные артерии, не оказывая влияния на емкостные вены. Снижение артериального давления под влиянием диазоксида может сопровождаться задержкой жидкости, покраснением лица, головокружением. Для минимизации этих явлений препарат вводят медленно капельно или низкими дозами внутривенно болюсно (струйно) каждые 5-10 мин и комбинируют с введением диуретиков. В настоящее время его считают устаревшим в связи с появлением большого количества новых препаратов, быстро снижающих артериальное давление.
Гидралазин
Гидралазин (дигидралазин) – расслабляет артерии, не оказывая воздействия на емкостные вены. Снижение общего периферического сопротивления сосудов под влиянием гидралазина вызывает тахикардию и повышение сердечного выброса. Препарат может провоцировать также головную боль, вследствие повышения внутричерепного давления.
Гидралазин вводят внутривенно болюсно (струйно) или капельно; иногда - внутримышечно. Для профилактики тахикардии к нему добавляют бета-блокатор. Обычно требуется еще и введение диуретика (фуросемида), так как гидралазин способствует задержке жидкости. Диуретик не вводят, если наблюдаются признаки обезвоживания вследствие рвоты или обильного выделения мочи, вызванного резким повышением артериального давления («диурез давления»).
Гидралазин является препаратом выбора для беременных женщин с эклампсией. Он улучшает кровообращение в матке и не оказывает негативного влияния на состояние плода. Противопоказан при острой ишемии миокарда и расслаивающей аневризме аорты. Не рекомендуется также для купирования кризов, сопровождающихся цереброваскулярными осложнениями, так как повышает внутричерепное давление и может ухудшить мозговое кровообращение вследствие появления зон высокого и низкого давления.
Триметафан камзилат
Триметафан камзилат представляет собой ганглиоблокирующий препарат короткого, легко управляемого действия. Вводится внутривенно. Он вызывает блокаду симпатических и парасимпатических ганглиев. Из-за опасности развития атонии мочевого пузыря и кишечной непроходимости не рекомендуется применять его в послеоперационный период.
Раньше триметафан камзилат (в сочетании с бета-блокатором) являлся препаратом выбора при острой расслаивающей аневризме аорты в силу своей способности уменьшать силу сердечных сокращений и выброс крови сердцем. В сегодняшней клинической практике чаще используют более современные препараты, в частности бета-блокатор суперкороткого действия эсмолол, который считается наиболее эффективным средством при расслаивающей аневризме аорты (в сочетании с натрия нитропруссидом).
Триметафан камзилат более токсичен, чем натрия нитропруссид, что обусловлено генерализованной блокадой вегетативной нервной системы. При повторном применении его эффективность снижается - развивается тахифилаксия.
Азаметоний бромид
Азаметоний бромид используют, если нет в наличии более эффективных и безопасных препаратов. Являясь ганглиоблокатором, азаметоний бромид расслабляет вены и артерии, благодаря чему уменьшает нагрузку на сердце. Его применяют для купирования гипертонических кризов, сопровождающихся острой левожелудочковой недостаточностью. Вводят внутривенно в виде повторных дробных инъекций (0,3-0,5-1 мл) очень медленно.
Азаметоний бромид может быть использован и при других видах гипертензивных кризов (предпочтительно внутримышечное введение). Недостатки препарата - такие же, как у триметафана камзилата. Кроме того, он оказывает продолжительное действие (4-8 ч), что осложняет индивидуальный подбор эффективной дозы. Может вызывать резкое снижение артериального давления, вплоть до развития коллапса.
Фентоламин
Фентоламин используют, если гипертонический криз обусловлен избытком катехоламинов (феохромоцитома, внезапная отмена клофелина (клонидина) и др.). Внутривенное введение фентоламина вызывает эффективную, кратковременную блокаду альфа-1 и альфа-2-адренорецепторов. Препарат снижает артериальное давление не более чем на 15 мин после болюсного (струйного) внутривенного введения. Его действие сопровождается рефлекторной тахикардией, что может усугублять ишемию миокарда (вплоть до инфаркта) или вызывать появление тяжелых аритмий.
Лабеталол
Лабеталол - блокатор бета-1, бета-2 и альфа-1-адренорецепторов, рассматривается многими авторами как препарат выбора при большинстве гипертонических кризов. Он эффективен и безопасен, не оказывает токсического действия, не вызывает тахикардию или повышение внутричерепного давления, как прямые вазодилататоры. Действие лабеталола при внутривенном введении начинается через 5 мин и продолжается 3-6 ч. Лабеталол эффективен при любом виде гипертензивного криза, кроме осложненного острой недостаточностью левого желудочка сердца. В последнем случае применение препарата нежелательно из-за выраженного эффекта снижения силы сердечных сокращений, обусловленного блокадой бета-адренорецепторов.
Эсмолол
Эсмолол - кардиоселективный бета-блокатор. Быстро разрушается ферментами крови, вследствие чего имеет очень короткий (около 9 мин) период полужизни и, соответственно, короткую продолжительность действия (около 30 мин). Он особенно показан при анестезии и расслаивающей аневризме аорты (в последнем случае его применяют в комбинации с натрия нитропруссидом или другим препаратом, который расслабляет кровеносные сосуды).
Эналаприлат
Эналаприлат используется в тех случаях, когда ингибиторы АПФ имеют преимущество перед другими антигипертензивными средствами, в частности при тяжелой сердечной недостаточности. Эналаприлат оказывает мягкое действие на мозговой кровоток, что выражается в отсутствии признаков дефицита кровоснабжения головного мозга даже при существенном снижении артериального давления.
Никардипин и другие агонисты кальция
Никардипин по эффективности сопоставим с натрия нитропруссидом, при этом он лучше переносится больными. Другой дигидропиридиновый агонист кальция - нимодипин - оказывает селективное действие на мозговые сосуды, благодаря чему используется для устранения спазма этих сосудов у больных с субарахноидальним кровоизлиянием. Из других антагонистов кальция применяют также верапамил, который при гипертензивных кризах вводят внутривенно.
Фенолдопам
Фенолдопам - новый селективный агонист допаминовых рецепторов. Оказывает прямое действие по расслаблению кровеносных сосудов и снижению артериального давления, аналогичное действию натрия нитропруссида, но с менее частыми побочными эффектами. Наряду со снижением артериального давления, фенолдопам значительно улучшает мочевыделение, выведение натрия из организма и повышает клиренс креатинина, благодаря чему является препаратом выбора у больных с почечной недостаточностью. Показан при любом типе гипертонических кризов. Опыт его использования к настоящему времени невелик.
Диуретики для купирования гипертонических кризов
Диуретики, обычно петлевые - фуросемид или буметанид - вводят в тех случаях, когда есть признаки задержки жидкости, особенно у больных с застойной сердечной недостаточностью или при лечении лекарствами, которые расслабляют сосуды и вызывают задержку жидкости. Больным с пониженным объемом циркулирующей крови вследствие рвоты или избыточного диуреза назначение диуретиков противопоказано. В этих случаях снижения кровяного давления, напротив, можно достичь путем восстановления объема циркулирующей крови с помощью внутривенного введения изотонического раствора.
Магния сульфат
Магния сульфат используют для профилактики и купирования судорожного синдрома у больных с преэклампсией и эклампсией, а также при других клинических формах гипертонической энцефалопатии. Магния сульфат оказывает противосудорожное, дегидратирующее, спазмолитическое действие, угнетает сосудодвигательный центр, благодаря чему снижается артериальное давление.
Препарат вводят внутривенно или внутримышечно. При внутривенном введении увеличение концентрации ионов магния в крови может приводить к угнетению дыхательного центра и остановке дыхания. Антидотом магния сульфата является кальция хлорид, который вводят внутривенно при первых признаках нарушения дыхания. Внутримышечное введение может вызвать образование абсцессов.
Не нашли информацию, которую искали?
Задайте свой вопрос здесь.
Как вылечиться от гипертонии самостоятельно
за 3 недели, без дорогих вредных лекарств,
"голодной" диеты и тяжелой физкультуры:
бесплатно пошаговую инструкцию.
или, наоборот, критикуйте качество материалов сайта
В лечении ряда заболеваний используют внутривенную введение лекарственного препарата. Укол в венуспособствует лекарству разноситься по организму и инициировать исцеление. Вместе с тем рекомендуется принимать сразу несколько витаминов, это относится к витаминной группе В, которые назначаются докторами в виде инъекций. Одной из причин для инъекции внутривенно является диетическое ограничение, которое препятствует поступлению в организм витаминов.
Введение препаратов внутривенно
Делать внутривенные инъекции умело и аккуратно — норма и правило. Так ставит укол опытная медсестра. Если возникла ситуация, в которой нет медсестры, процедура выполняется собственными силами. По правилам антисептики предусматривается:
- брать стерильные одноразовые шприцы;
- сделать дезинфицирование кожи в месте укола;
- вымыть с мылом руки перед процедурой.
Идеальным местом для инъекции являются венозные сосуды, контур которых прощупывается, в локтевом сгибе. Причина этого также заключается в тонком слое покрывающих их кожи. укол можно делать в любые, поддающиеся пальпации, вены на теле. Схематично вены подразделяют на следующие виды:
- не пальпируемый, не видимый, но иногда слегка просматриваемый венозный сосуд — неконтурированная вена;
- пальпируемая, просматриваемая, не выступающая над кожей вена — слабо контурированная;
- видимая, отчетливо выпяченная из-под кожного покрова вена — хорошо контурированная.
Внимание! Внутривенные уколы назначает лечащий врач.
Процедура введения препарата в вену
Делать внутривенные инъекции в руку самому довольно сложно, потому что работает только одна рука. Но действие это выполнимо.
Правильно сделать укол означает провести всю процедуру последовательно, соблюдая гигиену. Лицо, которое ставит укол, перед данной процедурой тщательно моет с мылом руки, надевает продезинфицированные спиртом резиновые перчатки. Заранее готовятся:
- венозный жгут;
- смоченные в спирту ватные тампоны;
- средство для введения в вену.
Последовательность выполнения процедуры
- Пациент занимает удобную позу на время, в течение которого колют укол;
- На середину плеча, при выгнутой в локте руки, поверх одежды накладывается жгут;
- Правильно наложенный жгут не изменяет характеристики пульса;
- Максимальное увеличение вены стимулирует несколько сжиманий-разжиманий кулака (10-15 раз);
- Шприц наполняется препаратом для введения, исследуется содержимое на отсутствие воздушных пузырьков, для стерильности на иглу надевается колпачок;
- Место укола дезинфицируется спиртовым ватным шариком;
- Другая рука повторно пальпирует вену в районе пункции для улучшения попадания иглы;
- Подготовленным шприцом (почти параллельно вене) с иглой срезом вверх проколоть кожу на треть длины иглы (кулак сжат);
- Продолжая фиксацию вены, проколоть её до «провала в пустоту»;
- При свободном поступлении в шприц через иглу венозной крови вводиться препарат;
- Освободить руку от жгута, разжать кисть;
- Медленно ввести препарат, направление шприца находится в первоначальном положении;
- Оставить в шприце часть раствора для препятствия попадания в вену воздуха;
- Прижимая ватным тампоном место укола, вытянуть иглу из вены;
- Наложить смоченный в спирту тампон на место инъекции, согнуть руку в локте, пять минут оставаться в этом положении;
- Все предметы для укола выкинуть.
 Совет. Когда вены в локтевой ямке плохие или «плавающие, чтобы минимально их травмировать, нужно колоть в кисть. В этой зоне также находятся подходящие вены для укола. Факт проникновения иглы в венозный сосуд подтверждает поступление крови в шприц.
Совет. Когда вены в локтевой ямке плохие или «плавающие, чтобы минимально их травмировать, нужно колоть в кисть. В этой зоне также находятся подходящие вены для укола. Факт проникновения иглы в венозный сосуд подтверждает поступление крови в шприц.
Визуализация внутривенного укола предоставлена на видео:
Краткие выводы. В начале процедуры с уколом внутривенно в руку устанавливают выступающие над поверхностью кожи вены или вены лежащие глубоко под кожей, но видимые снаружи. Руками прощупывают участки возможного местоположения вен. Особенно удобные для укола вены находятся в локтевой ямке.
Вены нижних конечностей для уколов не используются. Причиной этому служат возникающие загрязнения вен, появление инфекционных осложнений, образование тромбов.
Осложнение после внутривенных уколов
Комментарии на форуме. «Я сам себе делаю внутривенные инъекции. Скажите, сколько раз можно в одно место колоть? Не возникнет ли травма?»
«Предполагаю, что частые уколы в одну и ту же точку спровоцируют появления инфильтрата».
«О чем вы говорите?! Все инъекции правильно смогут сделать медработники с допуском к исполнению медицинской деятельности.
Особенно, в/в инъекции. Вы же подвергаете жизнь опасности. Сверх того, лечение допускается при назначении врача. Случись что, где найдете виноватых? А может случиться беда. С наркоманов глупо брать пример. Они — самоубийцы.»
Если для лечения предписаны инъекции в кровеносный сосуд, довериться можно профессионалу. Непрофессиональное вторжение в кровяное русло в отдельных случаях завершается печально.
Выделяют следующие постинъекционные осложнения:
- анафилактический шок - реакция на препараты, вызывающая потерю сознания и стремительное падение артериального давления;
- эмболия ветвей легочной артерии;
- сепсис — распространяющаяся по крови инфекция;
- местная аллергическая реакция;
- инфильтрат;
- гематомы;
- некроз;
- абсцессы;
- флегмоны;
- флебит;
- тромбофлебит;
- язвенно-некротические поражения ткани.

Припухлость в области укола означает отсутствие иглы внутри вены и поступление препарата в клетчатку. Немедленно извлечь иглу, инъекцию делать в другую крупную вену.
Подкожная гематома - вид кровоподтеков, скопление крови. Причина появления — неумелая венепункция. Происходит прокол обеих стенок сосуда и под кожей образуется багровое пятно.
Для предупреждения появления припухлости и гематомы при уколе соблюдаются правила:
- использовать крупные поверхностные вены,
- прокалывайте только переднюю стенку;
- игла должна войти внутрь вены,
- неполный прокол стенки вызывает просачивание крови по скосу иглы;
- снимайте жгут до извлечения иглы.
Запомните! Масляные растворы внутривенно не вводят!
Знакомая рассказала мне, как она применяла назначенный ей внутримышечно антибиотик цефазолин . Поскольку внутримышечное введение цефазолина даже вместе с лидокаином достаточно болезненно, девушка решила вколоть себе этот антибиотик внутривенно. И тоже вместе с лидокаином, инструкцию к которому она не читала. Знакомая развела 1 г цефазолина в 5 мл 1%-ного лидокаина и за 5-10 секунд ввела его себе внутривенно. Последующие ощущения, вызванные побочным действием быстрого введения 2 препаратов, отбили у нее всякое желание продолжать продолжать лечение внутривенно. О возникших побочных реакциях я расскажу чуть позже. Знакомая вернулась к внутримышечному введению.
Мы разберем, можно ли вводить внутривенно антибиотики , которые были назначены внутримышечно, и на чем нужно разводить порошок антибиотика из флакона.
Еще в 1976 году было предложено делить все антибиотики на 2 группы. Эффект антибиотиков первой группы зависит от длительности их присутствия в очаге, второй группы - от максимально достигнутой концентрации в очаге.
Антибиотики оказывают 2 эффекта на чувствительные бактерии:
- бактериостатический (греч. statike - неподвижный ) - прекращение роста и размножения бактерий;
- бактерицидный (лат. cidere - убивать ) - убийство бактерий с последующим распадом.
Существуют антибиотики, которые дают только бактериостатический эффект. Остальные антибиотики в низких дозах дают бактериостатический эффект, а в более высоких - бактерицидный.
Теперь рассмотрим рисунок, показывающий зависимость концентрации лекарственного препарата в крови от способа его введения.
Внутрибрюшинное введение применяется в основном у животных
- При внутривенном введении в крови сразу создается очень высокая концентрация препарата, которая быстро падает, потому что лекарство уходит в ткани, разрушается и выводится печенью и/или почками.
- При внутримышечном введении антибиотик медленнее всасывается в кровь из мышечной ткани и действует дольше, при этом пиковая концентрация ниже, чем при внутривенном введении.
- При приеме препарата внутрь происходит медленное всасывание и медленное выведение действующего вещества, а пиковая концентрация мала.
Антибиотики, эффект которых зависит от времени
Способ (куда) и кратность (сколько раз в сутки) введения антибиотиков этой группы имеют цель максимально длительно поддерживать содержание антибиотика в крови и в очаге инфекции в концентрациях выше минимальной (выше МПК). Главный параметр - время , в течение которой концентрация антибиотика в крови выше МПК.
Итак, к первой группе относятся антибиотики, для которых важно время (продолжительность действия ). Антибиотики этой группы часто назначаются внутримышечно, поскольку внутривенное введение приводит к большим колебаниям уровней в крови и недостаточному эффекту. В отделениях интенсивной терапии с целью поддержания стабильной концентрации препарата в крови при введении через внутривенный катетер используют специальные дозаторы (инфузоматы, инфузионные насосы, инфузоры, шприцевые насосы ), которые позволяют водить лекарство в течение нескольких часов.
Инфузионный насос
Фото: http://www.medicalpointindia.com/cariac-SyringeInfusionPump.htm
Антибиотики, для которых важнее время (первые 4 группы относятся к бета-лактамным антибиотикам):
- ПЕНИЦИЛЛИНЫ
: бензилпенициллин, ампициллин, амоксициллин, оксациллин, карбенициллин, тикарциллин, азлоциллин
и др.
Натриевая соль бензилпенициллина во флаконе разводится физраствором (0,9% раствора натрия хлорида), водой для инъекций или 0,25-0,5% раствором новокаина. Вводится внутримышечно 4-6 раз в сутки, разрешено внутривенное введение (только при разведении на воде для инъекций или на физрастворе).
Новокаиновая соль бензилпенициллина (прокаина бензилпенициллин ) разводится водой для инъекций или физраствором. Ее нельзя вводить внутривенно, она вводится внутримышечно.
Продленные формы пенициллина, или бициллины (бензатина бензилпенициллин ), вводятся только внутримышечно, поскольку они труднорастворимы, медленно всасываются и длительно поддерживают нужную концентрацию пенициллина в крови.
- ЦЕФАЛОСПОРИНЫ : цефазолин, цефалексин, цефепим, цефиксим, цефоперазон, цефотаксим, цефпиром, цефтазидим, цефтриаксон, цефуроксим и др.
- КАРБАПЕНЕМЫ : меропенем, эртапенем, дорипенем .
- МОНОБАКТАМЫ : азтреонам .
- МАКРОЛИДЫ
: эритромицин, рокситромицин, кларитромицин, олеандомицин, спирамицин, мидекамицин
.
Обратите внимание: азитромицин (торговое название - сумамед ), принадлежащий к группе макролидов, относится ко второй группе антибиотиков. Его эффект зависит от максимально достигнутой концентрации. Причина в том, что азитромицин накапливается внутри клеток и очень эффективен против внутриклеточных патогенов. Концентрация азитромицина в тканях и клетках в 10-50 раз выше, чем в плазме крови, а в очаге инфекции - на 24-34% больше, чем в здоровых тканях. Азитромицин принимается 1 раз в сутки. Его нельзя вводить внутримышечно или внутривенно струйно, можно только внутрь или внутривенно медленно.
- ЛИНКОЗАМИДЫ : линкомицин, клиндамицин.
Антибиотики, эффект которых зависит от концентрации
Вторая группа антибиотиков дает максимальный эффект при достижении максимальной концентрации . Как правило, их можно вводить внутривенно.
Антибиотики второй группы:
- АМИНОГЛИКОЗИДЫ
: гентамицин, амикацин, канамицин, нетилмицин, стрептомицин, тобрамицин, фрамицетин, неомицин
.
Аминогликозиды не всасываются в кишечнике, поэтому внутрь принимаются только для санации кишечника (из-за высокой токсичности неомицин назначается только внутрь). Традиционно аминогликозиды назначаются внутримышечно 2-3 раза в сутки, однако проведенные исследования показали, что внутривенное введение суточной дозы целиком 1 раз в сутки не только не уступает по эффективности, но также дешевле и дает меньше побочных эффектов (аминогликозиды могут нарушать функцию почек и внутреннего уха). Единственным исключением для внутривенного введения 1 раз в сутки является бактериальный эндокардит (воспаление внутренней оболочки сердца с преимущественным поражением клапанов ), при котором рекомендуется традиционный внутримышечный режим введения. У пожилых больных и при нарушении функции почек тоже нужна осторожность, в таких случаях рекомендуется вводить суточную дозу аминогликозида внутримышечно частями, а также определять уровень препарата в крови перед введением.
- ФТОРХИНОЛОНЫ
: офлоксацин, ципрофлоксацин, норфлоксацин, ломефлоксацин, левофлоксацин, спарфлоксацин, грепафлоксацин, моксифлоксацин, гемифлоксацин, гатифлоксацин
.
Опыты на животных доказали высокую антибактериальную эффективность введения суточных доз внутривенно, однако высокие концентрации фторхинолонов могут вызывать побочные реакции со стороны нервной системы, поэтому суточная доза фторхинолона вводится внутривенно капельно обычно в течение 60-90 минут.
- ТЕТРАЦИКЛИНЫ : тетрациклин, окситетрациклин, доксициклин, миноциклин, тигециклин .
АЗИТРОМИЦИН (исключение из группы макролидов ).
ВАНКОМИЦИН
Растворители для уколов антибиотика
Наиболее известны 5 растворителей для приготовления инъекционных лекарственных форм (растворение сухого содержимого флаконов):
- изотонический (0.9%) раствор хлорида натрия,
- раствор глюкозы (чаще 5%),
- раствор новокаина,
- раствор лидокаина.
Все растворители для инъекций должны приобретаться в аптеке, быть стерильными и вскрываться непосредственно перед использованием (ампулы, флаконы).
ВОДА ДЛЯ ИНЪЕКЦИЙ - стерильная специально подготовленная вода с пониженным содержанием солей. Однако введение больших объемов воды для инъекций может нарушить ионно-солевой баланс в организме, поэтому для объемных инфузий (вливаний) используется физраствор или раствор Рингера (содержит хлориды натрия, калия и кальция).
Нормы по содержанию микробов в воде для инъекций в США и Европе жестче в тысячу раз, чем в России
Источник: https://newsapteka95.wordpress.com/2011/08/31/получение-различных-типов-воды-для-фа/
Как получают воду для инъекций
Источник: тот же
ИЗОТОНИЧЕСКИЙ (0.9%) РАСТВОР ХЛОРИДА НАТРИЯ (физиологический раствор, физраствор ) имеет осмотическое давление соли, равное осмотическому давлению плазмы крови. Введение физраствора не вызывает дополнительного перемещения жидкости внутрь или за пределы кровеносных сосудов. Однако физраствор содержит хлорид натрия (поваренную соль), что может быть нежелательно для растворения единичных антибиотиков.
Любой антибиотик безопаснее всего разводить на воде для инъекций . Также обычно допускается использовать изотонический раствор хлорида натрия (читайте инструкцию к антибиотику). Для внутривенного введения антибиотики должны разводиться именно на воде для инъекций или на физрастворе (никаких анестетиков при внутривенном введении).
Иногда для растворения лекарств используется 5%-ный РАСТВОР ГЛЮКОЗЫ . Можно ли разводить антибиотик раствором 5%-ной глюкозы? Во многих случаях можно, но не во всех, поэтому всегда ориентируйтесь на инструкцию к препарату. Раствор глюкозы разрушается при хранении в стеклянной посуде с остатками щелочи, поэтому для стабильности к нему добавляют соляную (хлористоводородную) кислоту (HCl). Сама глюкоза, будучи сильным окислителем, тоже может вступать в химические реакции. Поэтому ряд лекарств запрещено растворять в глюкозе, начиная с аскорбиновой кислоты и сердечных гликозидов и заканчивая антибиотиками бензилпенициллин, линкомицин, стрептомицин .
Внутримышечное введение цефазолина очень болезненно, поэтому его обычно разводят на местном анестетике (обезболивающем препарате, блокирующем болевые рецепторы). Раньше в медицине широко применялся раствор НОВОКАИНА (прокаина) . Можно ли разводить антибиотики на растворе новокаина? Не все. Инъекционные растворы новокаина также стабилизируют соляной кислотой, поэтому некоторые антибиотики могут разрушаться в кислой среде: ампициллин (можно разводить только в воде для инъекций), амфотерицин В (только в воде для инъекций). Раствор стрептомицина в новокаине можно хранить не более 6 часов. Что касается бензилпенициллина , то его разложение в кислой среде происходит не сразу, а постепенно: через 30 минут - 1,5%, через сутки - 40%. Отсюда вывод: растворять бензилпенициллин в новокаине можно, но только перед употреблением. Неиспользованный раствор бензилпенициллина хранению не подлежит. Вы можете спросить: а как делают новокаиновую соль бензилпенициллина (прокаина бензилпенициллин)? В этом случае новокаин не стабилизируется соляной кислотой, а перед введением препарат разводят водой для инъекций.
Новокаин сейчас утратил свою прежнюю роль и с середины 1990-х заменен на ЛИДОКАИН . Лидокаин в 2 раза лучше новокаина по силе и продолжительности обезболивания, а также хорошо действует в воспаленных тканях. Лидокаин реже вызывает аллергию и считается менее токсичным.
Согласно инструкции к цефазолину , для внутримышечного введения его можно разводить лидокаином . Лидокаин является не только местным анестетиком, но и антиаритмическим препаратом (лечение желудочковых аритмий). Лидокаин дает немало нежелательных реакций, особенно при быстром введении или в высоких дозах.
ПОБОЧНЫЕ ЭФФЕКТЫ ЛИДОКАИНА
Со стороны нервной системы и органов чувств: угнетение или возбуждение ЦНС, нервозность, эйфория, мелькание «мушек» перед глазами, светобоязнь, сонливость, головная боль, головокружение, шум в ушах, диплопия, нарушение сознания, угнетение или остановка дыхания, мышечные подергивания, тремор, дезориентация, судороги (риск их развития повышается на фоне гиперкапнии и ацидоза).
Со стороны сердечно-сосудистой системы и крови (кроветворение, гемостаз): синусовая брадикардия, нарушение проводимости сердца, поперечная блокада сердца, понижение или повышение АД, коллапс.
Со стороны органов ЖКТ : тошнота, рвота.
Аллергические реакции: генерализованный эксфолиативный дерматит, анафилактический шок, ангионевротический отек, контактный дерматит (гиперемия в месте нанесения, кожная сыпь, крапивница, зуд), кратковременное ощущение жжения в области действия аэрозоля или в месте аппликации пластины.
Прочие : ощущение жара, холода или онемения конечностей, злокачественная гипертермия, угнетение иммунной системы.
Знакомая сообщила мне, что развела 1 г цефазолина в 5 мл 1%-ного лидокаина и за 5-10 секунд ввела его себе внутривенно. Не прошло и полминуты, как ее «вывернуло наизнанку » (возникла сильная рвота). К счастью, через несколько минут состояние нормализовалось, но рвота очень напугала знакомую. Тошнота и рвота могут быть побочными явлениями не только лидокаина, но и цефазолина, а в нашем случае, вероятно, наложились побочные эффекты 2 препаратов и их быстрое введение. Такую дозу лидокаина не надо вводить внутривенно быстрее, чем за 1 минуту. Хотя могло быть хуже - например, судороги.
При внутривенном струйном введении в инструкции к цефазолину рекомендуется введение в течение 3-5 минут. Если игнорировать инструкцию, можно серьезно себе навредить.
Для в/м введения раствор цефазолина готовят ex tempore ; 500 мг препарата растворяют в 2 мл воды для инъекций, 1 г - в 2,5 мл воды для инъекций. Для в/в болюсного введения полученный раствор разводят 5 мл воды для инъекций, затем вводят медленно, в течение 3–5 мин. Для в/в капельного введения препарат разводят 50–100 мл 5% или 10% раствора глюкозы, 0,9% раствора натрия хлорида, раствора Рингера, 5% раствора натрия бикарбоната. Флаконы энергично встряхивают до полного растворения порошка.
Пояснения:
- ex tempore (лат. «из времени ») - по мере надобности, тотчас, без хранения;
- парентеральный (от греч. para - около , enteron - кишечник ) - введение лекарства в организм, минуя желудочно-кишечный тракт. К парентеральному введению относятся инъекции (внутривенно, внутримышечно, подкожно и др.), а также ингаляции, интраназальное, внутрикостное, субконъюктивальное введение и др.;
- болюсное введение (лат. bolus - ком, кусок ) - парентеральное введение препарата за короткое время (обычно не более 3-5 минут) в отличие от более длительной инфузии (капельницы). Понятия «внутривенно струйно » и «внутривенно болюсно » практически совпадают.
Главное из статьи
- Антибиотики делятся на 2 группы. Для первой группы важно время
(длительное поддержание нужной концентрации в крови), сюда относятся все бета-дактамные антибиотики (пенициллины, цефалоспорины, карбапенемы, монобактамы
), макролиды
(за исключением азитромицина) и линкозамиды
.
Для второй группы важнее пиковая концентрация антибиотика в очаге, к ним относятся аминогликозиды, фторхинолоны, тетрациклины, азитромицин и ванкомицин .
- Категорически запрещено вводить внутривенно антибиотики продленного действия, которые разрешено вводить только внутримышечно (например, бициллин-1, бициллин-3, бициллин-5 ). Если ввести бициллин внутривенно, вероятно тяжелое осложнение - эмболия (закупорка нерастворимыми частицами ) сосудов легких и головного мозга, что может привести к инфаркту органа и смерти. Внутриартериальное введение бициллина закупорит мелкие артерии и приведет к гангрене (отмиранию) конечности или другого участка тела. Рекомендуется непосредственно перед введением бициллина внутримышечно потянуть поршень шприца на себя, чтобы убедиться, что в шприц не поступает кровь (что игла случайно не попала в сосуд).
- Для внутривенного введения антибиотик разводят на воде для инъекций . Использовать для растворения физраствор или 5%-ный раствор глюкозы можно только в том случае, если это допускается инструкцией к антибиотику. В случае болезненных инъекций для разведения антибиотика с целью внутримышечного введения может быть использован лидокаин , если это разрешено в инструкции к препарату.
- Нельзя вводить антибиотик в одном шприце с любыми другими препаратами, если это специально не разрешено инструкцией. Например, возможна взаимная инактивация препаратов - потеря активности (например, пенициллины и цефалоспорины инактивируют аминогликозиды при смешивании, но при раздельном введении в организм усиливают действие друг друга). Нежелательно вводить себе антибиотики и другие препараты самостоятельно.
- Вводить следует только свежеприготовленные растворы антибиотика. Растворяемые антибиотики могут разлагаться или вступать во взаимодействие с растворителем, и поэтому обычно не подлежат хранению.
- Окончательное решение по поводу режима применения антибиотика принимает лечащий врач с учетом диагноза, сопутствующих заболеваний и факторов риска.
- Обязательно читайте инструкции к лекарствам. Если написано, что препарат надо вводить внутривенно в течение 3-5 минут или указана скорость введения, это надо понимать, что более быстрое введение может быть чревато осложнениями.
Мои замечания по поводу лечения знакомой
- Цефазолин был ей назначен для лечения кашля с гнойной мокротой. Антибиотики должны обязательно назначаться в случае пневмонии (воспаления легких), а бронхит не является .
- Часто антибиотик назначается нерационально: без показаний, несоответствующий или с неправильным режимом дозирования. В данном случае цефазолин внутримышечно 2 раза в день можно заменить на цефалексин внутрь 3 раза в день. Цефазолин и цефалексин относятся к цефалоспоринам 1-го поколения, имеют практически идентичный спектр действия и стоят примерно одинаково.
- К лечению можно было добавить , который эффективен при гнойных инфекциях, усиливает действие антибиотиков (но может применяться без них) и не дает побочных эффектов. А для разжжения мокроты и уменьшения воспаления я обычно советую комплексный растительный препарат Бронхипрет .
По поводу профилактики кашля
- Не курить - курение нарушает защитную функцию реснитчатого эпителия дыхательных путей. С годами кашель становится хроническим («кашель курильщика »).
- Для профилактики гнойных осложнений дыхательных инфекций (в том числе у курильщиков) рекомендую использовать бактериальные лизаты : Исмиген (Респиброн), Бронхомунал и другие. Подробную статью на эту тему я . Бактериальные лизаты не смогут защитить от возникновения ОРЗ/ОРВИ, но значительно уменьшат тяжесть заболевания и риск осложнений.
При написании этой статьи был использован материал Влияние фармакодинамики различных классов антибактериальных препаратов на режимы их дозирования (Страчунский Л. С., Муконин А. А. Смоленская государственная медицинская академия. АНТИБИОТИКИ И ХИМИОТЕРАПИЯ, 2000 - N4, стр. 40-44).




